Dauererektion (Priapismus)
Anhaltende Erektion (Priapismus)
Der Priapismus wurde nach Priapos, dem griechischen Gott der Fruchtbarkeit, benannt und bedeutet eine abnorme Erektion des Penis, die gewöhnlich nicht auf sexuelle Stimulation zurückgeht. Eine Dauererektion ist ein medizinischer Notfall, der untersucht und oft rasch behandelt werden muss, um den Verlust der Erektionsfunktion zu vermeiden. Beteiligt sind normalerweise die paarigen Corpora cavernosa mit Steife des Penisschaftes bei gleichzeitiger Erschlaffung der Glans penis und des Corpus spongiosum, das nur selten beteiligt ist.
Bisweilen kommt es auch zu einer Form des Priapismus mit wiederholt und intermittierend auftretenden, schmerzhaften Erektionen. Eine anhaltende Erektion als Begleiterscheinung einer hämatologischen Erkrankung oder eines soliden Tumors ist selten. Metastasen solider Tumoren am Penis einschließlich Blase (32 %) und Prostata (28 %) sind am häufigsten, gefolgt von Metastasen der Niere (17 %), des Gastrointestinaltrakts (8 %) und – selten – von Hoden, Lunge, Leber und Knochen sowie von Sarkomen. Der Mechanismus eines malignen Priapismus ist umstritten.
Möglicherweise geht die Erkrankung auf einen Ersatz von Penisgewebe durch malignes Gewebe, eine venöse Obstruktion oder einen abnormen Reiz der afferenten oder efferenten Nervenbahnen zurück, der die Erektion stimuliert.
Epidemiologie und Ätiologie
Eine populationsbasierte retrospektive Kohortenstudie ergab eine Gesamtinzidenz von 1,5/100 000 Personenjahre, wobei die Inzidenz bei Männern von 40 Jahren und darüber 2,9/100 000 Personenjahre betrug. Bei Patienten, die ihre erektile Dysfunktion durch intrakorporale Injektionstherapie behandeln, ist Priapismus bei 1 % der Männer unter PGE1 und bei bis zu 17 % der Männer unter Papaverin zu beobachten. Priapismus ist recht häufig bei Männern mit Sichelzellmerkmal und Sichelzellanämie.
Selbstlimitierende Priapismusepisoden – gewöhnlich im Schlaf – treten häufig auf und dauern weniger als 3 Stunden. Priapismus in Verbindung mit Sichelzellanämie ist vor der Pubertät ungewöhnlich und tritt bei etwa 6 % der betroffenen Kinder auf. Korrelationen zwischen Dauer und Häufigkeit von Priapismusepisoden sind nicht zu beobachten. In einer Studie an postpubertären Männern mit Sichelzellanämie wurde über eine Priapismusprävalenz von 42 % berichtet. Der Priapismus in dieser Studie war von niedrigen Hämoglobin-F-Spiegeln und hohen Thrombozytenzahlen begleitet. Mehr als 25 % der Männer mit Priapismus hatten bis zu einem gewissen Grad auch eine erektile Dysfunktion.
Mögliche Ursachen
Bei Patienten mit homozygoter Sichelzellanämie und Sichelzell-Beta(0)-Thalassämie im Alter zwischen 5 und 20 Jahren besteht im Alter von 20 Jahren eine 89 %ige Wahrscheinlichkeit für einen Priapismus, dessen Episoden durchschnittlich etwa 125 Minuten dauern. Sie treten gewöhnlich um 4 Uhr früh ein, und 75 % der Patienten haben mindestens eine Episode, die im Schlaf oder beim Aufwachen beginnt. Weitere Risikofaktoren für einen Priapismus sind der Konsum von Kokain, ein fortgeschrittenes Malignom im Beckenraum oder eine maligne hämatologische Erkrankung sowie Amyloidose; ferner kann ein Priapismus unter Warfarin, Heparin und bestimmten Antipsychotika auftreten.
Ätiologischen Faktoren des Priapismus:
Niedrige Durchblutung (venookklusiver oder ischämischer Typ)
- Hämoglobinopathien und Sichelzellanämie
- Thrombophilien (Lupus, C-Protein)
- Warfarin-/Heparin-induziert
- Fabry-Krankheit
- Dialyse
- vollständig parenterale Ernährung (hoher Fettgehalt)
- Vaskulitis
- hämatologische Malignome
- Tumoren des Beckenraums bzw. des unteren Urogenitaltrakts (Blase und Prostata) sowie Metastasen eines Malignoms (z. B. Nierentumor)
- psychotrope Substanzen und Antidepressiva (Chlorpromazin, Trazodon, Risperidon)
- Antihypertonika (Guanethidin, Hydralazin, Prazosin)
- erektogene Substanzen (intrakavernös verabreichte vasoaktive Substanzen,
- Sildenafil, intraurethral appliziertes PGE1)
- Rückenmarkstenose
- Amyloidose
- Glukosephosphat-Isomerase-Mangel
- Alkohol
- Androgene/Testosteron
Hohe Durchblutung (arterieller oder nichtischämischer Typ)
- Penis-/Perinealtrauma: (Sattelverletzung,Verletzung der A. penis profunda, arteriosinusoidale Fistel)
- Kokain
- Metastasen eines Malignoms
- Fabry-Krankheit
- iatrogen (nach Arterialisierung der V. dorsalis profunda penis)
Andere seltene Ursachen sind ein Glucosephosphat-Isomerase- Mangel und die Fabry-Krankheit, und bei hypogonadalen Männern unter GRH- oder hoch dosierter Testosterontherapie, die bei besonders hohen Testosterondosen vollständig parenteral ernährt wurden, trat Priapismus als Begleiterscheinung auf. Es wurde auch über testosteroninduzierten Priapismus bei Jugendlichen mit Sichelzellanämie sowie über Priapismus nach Einnahme von Androstendion zur Leistungssteigerung im Sport berichtet. In Tabelle 27 sind die Ursachen des ischämisch bedingten Priapismus aufgeführt, wie sie vom Komitee für Priapismus der «American Foundation for Urologic Disease» (AFUD) angegeben werden, und
Das Komitee für Priapismus der AFUD hat einen Algorithmus zu dessen Definition und Behandlung erstellt. Demnach ist der ischämische (venookklusive) Priapismus, die häufigste Form, definiert als schmerzhafte, rigide Erektion, charakterisiert durch das Fehlen eines kavernösen arteriellen oder venösen Blutstroms.

Tabelle 27: Ätiologie des Priapismus (AFUD-Klassifikation)
Ab wann ist eine Dauererektion gefährlich?
Ein ischämischer Priapismus von 4 oder mehr Stunden Dauer ist ein «Kompartmentsyndrom», das der medizinischen Notfallversorgung bedarf. Mögliche Folgeerscheinungen sind eine irreversible Fibrose der Corpora cavernosa und bleibende erektile Dysfunktion. Die Kombination eines venösen Abflusshindernisses mit Hochdruckkammern und schlechtem bis fehlendem Abfluss kann zu einem trabekulären interstitiellen Ödem sowie zu ultrastrukturellen Veränderungen in den trabekulären glatten Muskelzellen und deren funktionellem Umbau zu fibroblastenähnlichen Zellen führen. Bei einem mehr als 24-stündigen Priapismus kann es zu schweren Zellschäden und ausgedehnter Nekrose kommen.
Fälle, die länger als 48 Stunden anhalten, führen zur Zerstörung der Endothelauskleidung, zur Bildung von Thromben innerhalb der Corpora cavernosa sowie zu ausgedehnter Umbildung der glatten Muskelzellen in fibroblastenähnliche Zellen oder zur Nekrose und letztlich zur irreversiblen erektilen Dysfunktion. Das Ausbleiben dieser Veränderungen bei Priapismen von weniger als 12 Stunden Dauer spricht einmal mehr für die Bedeutung von Patientenschulung und frühzeitiger Intervention.
Im Tiermodell hat sich gezeigt, dass Anoxie sowohl die spontane als auch die medikamentös induzierte kontraktile Aktivität beendet. Dies erklärt wahrscheinlich das Versagen von Penisinjektionen mit Alphamimetika zur Umkehrung eines prolongierten ischämischen Priapismus, bei dem der Penis maximal erigiert ist. Das Ausbleiben der Detumeszenz bei Priapismus mit niedriger Durchblutung ist u. U. Folge eines Versagens der alpha-adrenergen Neurotransmission, eines Endothelinmangels oder der Inaktivierung intrazellulärer Kofaktoren der Kontraktion glatter Muskulatur infolge der Hypoxie und/oder der Hyperkapnie. Aus neurologischer Sicht verläuft die efferente erektile Bahn über die Beckennerven, denen sich die präganglionären parasympathischen Fasern anschließen.
Die Beckennerven ziehen zum Plexus hypogastricus inferior (Plexus pelvicus), aus dem die Nn. cavernosi des Penis hervorgehen. Normalerweise führt eine Stimulation des Penis zu refl exogenen Erektionen, die primär durch die auf der Höhe von Th bis L1 gelegenen Segmente S2 bis S4 der parasympathischen Sakralnerven kontrolliert werden. Der afferente Schenkel der Erektionsreaktion wird durch den paarigen, aus dem N. pudendus hervorgegangenen N. dorsalis penis vermittelt, der sensible Impulse an das Rückenmark leitet.
Rolle des Sympathikus
Die Rolle des Sympathikus bei der Erektion des Penis ist nicht ganz klar, seine Aktivierung geht jedoch im Allgemeinen mit der Kontraktion der glatten Muskulatur der Corpora cavernosa und Detumeszenz einher. Die Neuropathophysiologie bei Patienten mit Lumbarstenose ist noch nicht vollständig geklärt, man geht jedoch davon aus, dass sie Folge einer parasympathischen efferenten Hyperaktivität der Cauda-equina-Nervenwurzeln auf der Höhe von S2 bis S4 im eingeengten Thekalsack ist. Die Überstimulation des Parasympathikus kann sekundär als Folge des auf der Höhe der Stenose gesteigerten intrathekalen Drucks und der innerhalb der Cauda equina beim Gehen veränderten Durchblutung auftreten.
Medikamente als Ursache
Bei zahlreichen Medikationen wurde über medikamentös induzierten Priapismus berichtet, meist in Zusammenhang mit den Antihypertensiva Guanethidin, Prazosin und Hydralazin sowie bei psychotropen Medikationen. Antipsychotika gehen mit einem geringen, aber deutlichen Risiko eines Priapismus einher, und die in diesem Zusammenhang meistzitierten Wirkstoffe sind Trazodon, Thioridazin und Chlorpromazin. Ein psychotrop induzierter Priapismus geht nahezu immer mit niedriger Durchblutung einher, und man geht zurzeit davon aus, dass er durch den alpha1-adrenergen Antagonismus dieser Substanzen ausgelöst wird.
Chlorpromazin und Thioridazin sind herkömmliche Antipsychotika mit der höchsten alpha1-adrenergen Affinität, und bei ihnen wurde am meisten über Priapismus als Begleiterscheinung berichtet. Die Pathophysiologie wurde nicht genau geklärt, ist jedoch wahrscheinlich multifaktoriell und hängt u. U. mit dem Quotienten aus alpha-adrenerger Blockade und anticholinerger Aktivität zusammen. Risperidon, Olanzapin und Clozapin sind die atypischen Antipsychotika, bei denen in seltenen Fällen über Priapismus berichtet wurde.
Die Sichelzell-Hämoglobinopathie entsteht aus der Vererbung eines oder zweier Gene, die für ein abnormes Hämoglobin S kodieren, und zeigt sich bei 0,15 % schwarzer Amerikaner in Form der Sichelzellanämie (Homozygotie für Hämoglobin S) und in 8 % als Sichelzellmerkmal (Heterozygotie für Hämoglobin S). Die Vererbung der Kombination eines Hämoglobin-S-Gens und eines zweiten Gens, das für ein abnormes Hämoglobin (d. h. B+-Thalassämie oder C-Hämoglobin) kodiert, ist möglich und kann – wie beim homozygoten Typ – zu ischämischen Komplikationen führen.
Es wird davon ausgegangen, dass die Pathophysiologie eines durch Sichelzellanämie induzierten Priapismus in einer verminderten Sauerstoffspannung und dem pH-Wert liegt, die in dem stagnierenden Blut der Sinusoide in den Corpora cavernosa entstehen und ihrerseits zu einem Zyklus aus Sichelzellbildung und Verklumpung, gefolgt von abermals erhöhter Hypoxämie und Azidose, führen.
Schmerzfreie Dauererektion
Ein nicht-ischämischer oder arterieller Priapismus bei hoher Durchblutung ist eine weniger häufige Form des Priapismus. Sie zeigt sich klinisch in Form einer schmerzlosen Erektion, die typischerweise einer Verletzung des Penis oder des Perineums folgt, welche wiederum zu einem ungeregelten Einstrom von arteriellem Blut in die Sinusoide führt. Folgende Punkte geben die Klassifi kation des nicht-ischämischen Priapismus wieder, auf die sich das AFUD-Komitee geeinigt hat:
- Der nicht-ischämische (arterielle) Priapismus ist eine seltenere Form des Priapismus, verursacht durch ungeregelten Einstrom in die Corpora cavernosa.
- Die Erektion ist gewöhnlich schmerzlos und weniger rigide.
- Der nicht-ischämische Priapismus bedarf der Untersuchung und Beurteilung, ist jedoch weder ein Kompartmentsyndrom noch ein medizinischer Notfall.
Anders als der venookklusive ist der stark durchblutete Priapismus kein Notfall: Der Mechanismus des venösen Abflusses aus dem Penis bleibt intakt und das Schwellkörpergewebe gut oxygeniert. Der Penis ist bei diesen Männern nicht immer starr und Geschlechtsverkehr u. U. möglich. Nach einem Perinealtrauma setzt der Priapismus oft verzögert ein und kann in anhaltender partieller Steife mit bei Erregung verstärkter Starre bestehen.
Die Diagnose fußt auf der klinischen Anamnese, der körperlichen Untersuchung sowie dem Nachweis von arteriellem Blut bei Blutgasmessungen in aspiriertem Blut aus den Corpora cavernosa. Untersuchungen haben gezeigt, dass die ultrastrukturellen Veränderungen und fibroblastenähnlichen Zellumbildungen im Bereich der trabekulären glatten Muskelzellen bei einem lange bestehenden, stark durchbluteten Priapismus nicht eintreten. Die Pathophysiologie eines stark durchbluteten Priapismus entspricht nicht der einer arteriovenösen Fistel, sondern kann als arteriolakunäre Fistel defi niert werden, bei der die Aa. helicinae und ihre Kontrollmechanismen umgangen werden und das Blut direkt in die Lakunen gelangt.
Die starke Strömung in den Lakunen bewirkt eine Scherbelastung, die zu vermehrter NO-Freisetzung, zur Aktivierung des cGMP-Stoffwechselwegs und zur Entspannung der glatten Muskulatur mit daraus resultierender trabekulärer Erweiterung führt. Die Verzögerung im Einsetzen des stark durchbluteten Priapismus kann durch eine verzögerte Zerstörung der Arterienwand im Anschluss an das Penis- bzw. Perinealtrauma verursacht sein. Alternativ kann sie auch auf eine Gerinnselbildung am Ort der Verletzung, gefolgt von den normalen Lysevorgängen und einer Öffnung des Fistelgangs zurückgehen.
Anhaltende Erektion: Diagnose und Behandlung
Zunächst einmal muss der Arzt zwischen arteriellem und venookklusivem Priapismus unterscheiden. Den entsprechenden Algorithmus des AFUD-Komitees zeigt Abbildung 17. Eine komplette medizinische Anamnese und körperliche Untersuchung sind die Ecksteine der exakten Diagnose und einer effektiven Behandlung. Die Anamnese sollte Medikationen, Traumata und prädisponierende Risikofaktoren umfassen. Der Schweregrad der Schmerzen ist ein ziemlich zuverlässiger Prädiktor des schwach durchbluteten Priapismus.
Ein Priapismus von starker Durchblutung ist bei einem Penis- oder Perinealtrauma zu vermuten. Das Fehlen von Schmerzen bei stark durchblutetem Priapismus bewirkt oft auch, dass der Patient weniger Angst hat als bei einem venookklusiven Priapismus. Die körperliche Untersuchung ist von entscheidender Bedeutung und zeigt feste Corpora cavernosa sowie eine schlaffe Glans penis und ein relaxiertes Corpus spongiosum. Laboruntersuchungen sollten auch ein Screening auf psychoaktive Drogen und Kokainmetaboliten beinhalten.
Das AFUD-Komitee hat die Retikulozytenzählung, Urinanalyse, ein großes Blutbild, Thrombozytenzählung sowie ein Differenzialblutbild der Leukozyten empfohlen. Zur urologischen Betreuung im Anschluss an diese grundlegenden Maßnahmen gehört die Erhebung des Durchblutungsstatus der Corpora cavernosa mit entsprechender Aspiratgewinnung und visueller Inspektion nach Farbe und Konsistenz des Blutes. Quantifi ziert werden die Befunde durch Bestimmung der Blutgaswerte in den Corpora cavernosa mit pH-Wert, pO2 und pCO2, oder eine Duplex-Doppler-Ultraschalluntersuchung des Penis zeigt eine gestörte Durchblutung.
Für einen schwach durchbluteten Priapismus sprechen eine niedrige Sauerstoffspannung, hohe CO2-Werte und ein niedriger Serum-pH-Wert im Aspirat. Besteht auf Grund der hellen Farbe des Blutes oder der Blutgasanalyse der Verdacht auf einen stark durchbluteten Priapismus, so lässt sich mittels Duplex-Doppler Ultraschalluntersuchung eine erweiterte A. penis profunda oder eine Pseudokapselbildung an der Stelle der arteriellen Sinusoidfistel nachweisen.
Diese Befunde sind nützlich, falls eine hoch selektive arterielle Embolisierung notwendig wird. Da die Betreuung bei schwach durchblutetem radikal von der bei stark durchblutetem Priapis mus abweicht, sollte eine Sonographie erwogen werden, falls sich der initiale venookklusive Priapismus durch konventionelle Spülung der Corpora cavernosa und intrakavernöse Verabreichung von Sympathomimetika (d. h. Phenylephrin) nicht beheben lässt.
Behandlungsschema
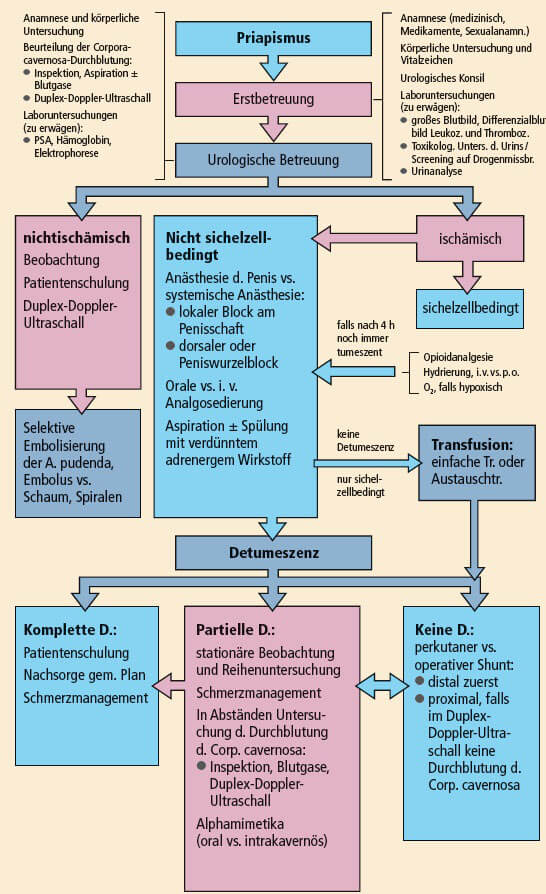
Abbildung 17: Behandlungschema bei Priapismus (Quelle: mit Genehmigung aus Berger R. et al., Report of the American Foundation for Urologic Disease [AFUD] Thought Leader Panel for evaluation and treatment of priapism. Int J. Impotence Res 2001; 13 [Suppl 5]: S 39–S 43.
Blutentnahme + Injektion
Die initiale diagnostische Blutentnahme aus dem Penis dient auch zur Einleitung der Therapie und sollte mit der intrakavernösen Injektion eines Sympathomimetikums wie Phenylephrin kombiniert werden, um die Detumeszenz zu fördern. Bei Patienten mit Herzerkrankungen oder labiler Hypertonie kann diese Injektion kontraindiziert sein. Es kann zu einem deutlichen Blutdruckanstieg kommen, und bei Einsatz eines Sympathomimetikums ist die Überwachung der Vitalzeichen in jedem Fall entscheidend. Phenylephrin ist seiner ausgeprägten, hoch selektiven alpha1-stimulatorischen Eigenschaften und des fehlenden betastimulatorischen, oft für Arrhythmien und Angina verantwortlichen Effektes wegen die beste Wahl, um eine Detumeszenz zu bewirken.
Spülung mit isotonischer Kochsalzlösung
Bleibt die Erstinjektion erfolglos, wird zusätzlich eine Spülung mit isotonischer Kochsalzlösung durchgeführt, die gewöhnlich eine Lösung mit verdünntem Phenylephrin enthält. Die meisten Fälle von venookklusivem, schwach durchblutetem Priapismus, die innerhalb von 12 Stunden nach Einsetzen der Symptomatik behandelt werden, sprechen auf eine Therapie mit Alphamimetika an und lösen sich innerhalb von 20 Minuten nach Infusion einer Lösung mit 500 μg/ml Phenylephrin bei einer infundierten Dosis von weniger als 1 mg auf.
Das AFUD-Konsensuskomitee empfahl als Therapie der ersten Wahl bei schwach durchblutetem Priapismus von mehr als 4 Stunden Dauer die Behandlung durch Aspiration und Spülung, bevor invasivere Alternativen wie operative Shunts erwogen werden, da letztere mit schwerer erektiler Dysfunktion einhergehen können, falls der Priapismus länger als 72 Stunden besteht.
Operativer Eingriff
Lässt sich die Situation durch konservative Maßnahmen nicht beheben, wird ein operativer Eingriff erforderlich. Zur Ableitung des Blutes aus den Corpora cavernosa wurde eine Reihe von Shunts beschrieben. Am häufigsten wird der distale Korporospongiosa-Shunt (Abb. 18) angewandt, dessen Anlage vor der eines proximalen Shunts versucht werden sollte. Die Entscheidung zwischen der perkutanen oder der offenen operativen Anlage eines Shunts ist nach wie vor umstritten.
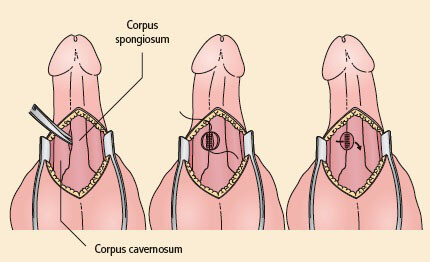
Abbildung 18: Der Korporospongiosa-Shunt (Quelle: mit Genehmigung nach Eardley, I.; Sethia, K., Erectile Dysfunction: Current Investigation and Management. London: Mosby, 2003)
Shunt nach Winter
Die einfachste Alternative ist der transglanuläre Shunt nach Winter (Abb. 19) unter Verwendung einer Biopsiepistole zur Schaffung mehrerer Kanäle zwischen Corpus spongiosum und Corpora cavernosa. Bleibt dieses Vorgehen erfolglos, kann eine größere Verbindung zwischen Corpus spongiosum und Corpora cavernosa durch den Shunt nach Al-Ghorab geschaffen werden, bei dem die distale Tunica albuginea durch eine transglanuläre Inzision hindurch entfernt wird. Es wurden auch proximale Shunts beschrieben und sind zu empfehlen, wenn distale Shunts ergebnislos bleiben und eine gestörte arterielle Durchblutung der A. penis profunda nachzuweisen ist.
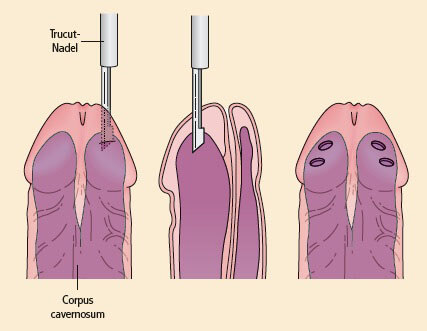
Abbildung 19: Der Shunt nach Winter (Quelle: mit Genehmigung nach Eardley, I.; Sethia, K., Erectile Dysfunction: Current Investigation and Management. London: Mosby, 2003)
Über die frühzeitige Implantation einer Penisprothese in Fällen von refraktärem oder rezidivierendem Priapismus in Verbindung mit einer Fibrose der Corpora cavernosa und erektiler Dysfunktion wurde berichtet. Die Empfehlungen des AFUD-Komitees zur Betreuung des Priapis mus bei Patienten mit Sichelzellanämie umfassen die intravenöse Hydrierung und parenterale Analgesie bei gleichzeitiger Vorbereitung auf Aspiration und Spülung, Verabreichung von Sauerstoff und Austauschtransfusion.
Die therapeutischen Bemühungen richten sich zunächst auf die Linderung von Schmerz und Angst sowie auf die Hydrierung mittels parenteral verabreichter hypotoner Flüssigkeiten im Verhältnis des 1,5-fachen der Erhaltungsdosis. Andere Untersucher meinen, in der statischen, hypoxischen und azidotischen Umgebung der Corpora cavernosa sei es unwahrscheinlich, dass Erythrozyten ihren Funktionsbereich erreichen, und bezweifeln den Nutzen einer Erythrozytentransfusion.
Sichelzellanämie
Bei Patienten mit Sichelzellanämie, die sich einer Austauschtransfusion oder einer einzelnen Schnellinfusion unterziehen, müssen auf Grund der deutlich erhöhten Gefahr eines zerebrovaskulären Zwischenfalls, eines Komas oder einer intrakraniellen Blutung Blutvolumen und –viskosität überwacht werden. Sind konservative Maßnahmen erfolglos, gleicht die Behandlung von Patienten mit Sichelzellanämie mit schwach durchblutetem Priapismus stark der bei anderen Patienten. Rezidivierende, intermittierende Episoden eines schmerzhaften Priapismus lassen sich durch Autoinjektion von Sympathomimetika sowie durch Injektion von GnRHAnaloga behandeln.
Die Behandlung eines stark durchbluteten, arteriogenen Priapismus besteht in konservativen Alternativen, die auf den Erhalt der Sexualfunktion abzielen. Bei diesen Patienten können mechanische Maßnahmen, wie etwa die externe Kompression des Penis mit perported Okklusion des arteriellen Einstroms und Eispackungen, Wirkung zeigen. Bleiben diese Ansätze ohne Erfolg, kann eine operative medikamentöse oder radiologische Behandlung erwogen werden.
Erhalt der Potenz
Operative und medikamentöse Interventionen haben sich in der Behandlung eines stark durchbluteten Priapismus mit Erhalt der Potenz als nicht sehr zuverlässig erwiesen. Zur Unterbindung des arteriellen Zustroms wurde die arterielle Katheterembolisierung angewandt, bei der die Potenz in immerhin 80 % der Fälle erhalten bleibt. Bei der Nachsorge nach versuchter Embolisierung helfen Duplex-Doppler-Ultraschalluntersuchungen beim Beurteilen der kompletten Aufl ösung der arteriellen Fistel und beim Erkennen der Normalisierung des Blutstroms in den Corpora cavernosa.